Современное состояние проблемы лечения килевидной и редких деформаций грудной клетки
(по литературным данным)
Килевидная деформация грудной клетки
Определение и патогенез
Килевидная деформация грудной клетки (КДГК) характеризуется симметричным или асимметричным искривлением кпереди грудины и сочленяющихся с ней ребер. КДГК вызывает у детей только косметический дефект; при функциональном обследовании не выявляется каких-либо отклонений от возрастных норм. Однако у подростков и у взрослых КДГК может вызывать функциональные расстройства (снижение жизненной емкости легких, повышение минутного объема дыхания, снижение коэффициента потребления кислорода и др.), обусловленные снижением подвижности ребер, нахождении всего грудино-реберного комплекса в состоянии "постоянного вдоха".
Классификация КДГК
Существует несколько классификаций КДГК, наиболее полную и практически значимую из которых предложили Г.А. Баиров и А.А. Фокин. Они выделяют три типа КДГК: манубриокостальный, корпорокостальный и костальный. Манубриокостальный тип характеризуется изгибом вперед рукоятки грудины и 2-3 сочленяющихся с ней реберных хрящей. Тело грудины и мечевидный отросток чаще смещены кзади. При корпорокостальном типе грудина либо косо направлена вниз и вперед по прямой линии с максимальным выпячиванием в области нижней трети, либо дугообразно выгнута вперед в области средней и нижней трети. Хрящевые отделы ребер нередко искривлены внутрь. Костальный тип обусловлен изгибом вперед реберных хрящей. Искривления грудины не выражены и чаще носят ротационный характер.
Методы лечения КДГК
Подавляющее большинство хирургов придерживаются мнения, что лечение КДГК только оперативное. Предложенные несколькими авторами методики коррекции КДГК с помощью "давящих" корсетов не получили широкого распространения. Первую торакопластику по поводу КДГК сделал Lester в 1953 году. У нас в стране первая операция выполнена Г.А. Баировым в 1967 году. Ниже мы приводим описание наиболее известных способов хирургического лечения КДГК.
Торакопластика по Ravitch M.
Производят поперечный субмаммарный разрез кожи. Прямые мышцы живота отсекают от грудины и реберных дуг. Большие и малые грудные мышцы отсекают от мест прикрепления на грудной клетке. Субперихондриально резецируют все реберные хрящи с обеих сторон, начиная со 2 включая реберные дуги. На оставшуюся в местах удаления хрящей надхрящницу накладывают кетгутовые швы, сморщивая ее в "гармошку". Таким образом, происходит укорочение межреберных промежутков и надхрящницы, а грудина опускается в нормальное положение. При выраженном искривлении грудины выполняют клиновидную стернотомию. Части грудины в месте стернотомии фиксируют двумя П-образными костными капроновыми швами. Поверх грудины с целью ее фиксации в корригированном положении сшивают друг с другом по средней линии большие грудные мышцы. Снизу к ним подшивают прямые мышцы живота. Рану послойно ушивают.
Торакопластика по Н.И. Кондрашину.
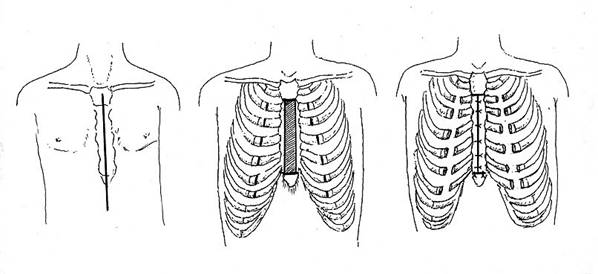
Производят вертикальный разрез кожи по передней поверхности грудной клетки от рукоятки грудины по центру ее и на 4 см ниже мечевидного отростка. Отсекают мечевидный отросток грудины и вместе с прямыми мышцами живота отводят книзу. Поднадкостнично производят поперечную стернотомию между I и II ребрами. В продольном направлении поднадкостнично между верхней и нижней стернотомией резецируют килевидно деформированное тело грудины, оставляя латеральные пластинки ее на месте соединения II-VII ребер с грудиной. Поднадхрящнично рассекают II-VII ребра с обеих сторон. После этого осуществляют транспозицию пересеченных ребер вместе с оставшимися пластинами тела грудины к центру и сшивают их между собой толстыми лавсановыми нитями узловыми швами. Швы на грудину накладывают соответственно II-VII ребрам. При этом ребра в местах их рассечения не сшивают. Вторые ребра двумя узловыми толстыми лавсановыми швами фиксируют к оставшейся части рукоятки грудины (рис. №1).

а б в
Рис. №1. Схема операции торакопластики по Н.И. Кондрашину при килевидной деформации грудной клетки.
а) разрез кожи; б) резекция тела грудины, рассечение II-VII ребер с обеих сторон; в) транспозиция пересеченных ребер вместе с оставшимися пластинами тела грудины к центру и сшивание их между собой.
Торакопластика по О.В. Дольницкому и Л.Н. Дирдовской.
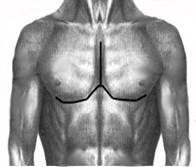
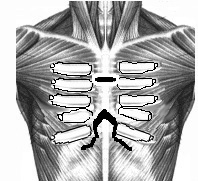
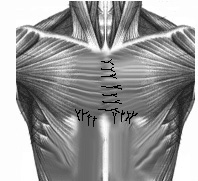
Производят волнообразный разрез кожи с добавочным вертикальным по средней линии. Оголяют грудину и деформированные реберные хрящи на всем протяжении. Большие грудные мышцы, прямые мышцы живота, иногда и наружные косые мышцы отсекают от места их прикрепления. Поднадхрящнично иссекают реберные хрящи от 2-3 до 7 ребер справа и слева. На уровне 3-4-го межреберного промежутка осуществляют поперечную стернотомию грудины. Затем резецируют дистальный конец грудины в пределах 1- 1,5 см., на конце его формируют треугольный паз, куда пришивают мечевидный отросток лавсановыми швами. Натяжение прямых мышц живота вызывает опускание грудины кзади. Большие грудные мышцы соединяют по срединной линии между собой, а внизу к ним подшивают прямые и наружные косые мышцы живота. Таким образом, возникает своего рода мышечный каркас, оказывающий давление на грудину спереди (рис. №2).
а б в
Рис. №2. Схема операции торакопластики по О.В. Дольницкому и Л.Н. Дирдовской при КДГК.
а) разрез кожи; б) резекция реберных хрящей, поперечная стернотомия, укорочение дистального конца грудины; в) фиксация грудины, сшивание больших грудных, прямых и наружных косых мышц живота.
Торакопластика (металлостернохондропластика) по В.А. Тимощенко.
Операцию выполняют при корпорокостальной и костальной формах КДГК. Производят поперечный субмаммарный разрез кожи производят от левой сосковой линии до правой. Мечевидный отросток отсекают от грудины. Тупым способом ретростернально отслаивают париетальную плевру с обеих сторон. Грудные мышцы расслаивают, обнажая только деформированные реберные хрящи. Последние субперихондриально резецируют. Реберные дуги отсекают от грудины. Выполняют поперечную клиновидную стернотомию с целью исправления ее деформации. Для надежной фиксации грудино-реберного комплекса в корригированном положении перед грудиной устанавливают титановую пластину, которую изгибают индивидуально по форме грудной клетки больного и фиксируют к костной части ребер. Реберные дуги фиксируют к грудине капроновыми швами. Пластину удаляют через 6 месяцев.
Применение наружного "давящего" корсета по Haje SA.
Методика основана на пластичных свойствах грудино-реберного комплекса у детей и заключается в постепенном сдавливании грудной клетки в сагиттальном направлении внешним корсетом. Автор описывает результаты лечения 21 пациента в возрасте до 13 лет, на которых одевали корсет оригинальной конструкции и, постепенно уменьшая длину боковых тяг, исправляли килевидную деформацию. Срок ношения корсета - до 2 лет.
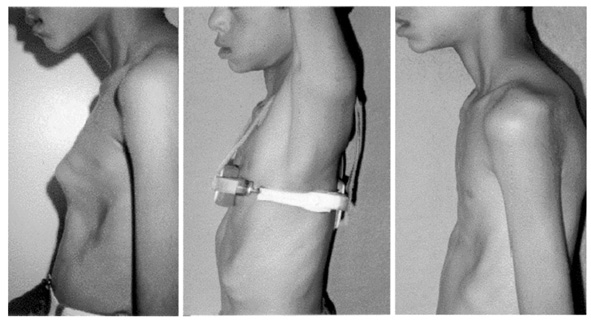
Рис. №3. Методика коррекции КДГК по Haje SA.
Подавляющее большинство методик хирургической коррекции КДГК весьма травматичны, поскольку включают манипуляции на костно-хрящевой и мышечной тканях грудной клетки. Многие авторы не применяют каких-либо дополнительных фиксирующих устройств для стабилизации грудино-реберного комплекса. Целесообразность использования наружного корсета, предложенного Haje, вызывает некоторые сомнения, учитывая необходимость постоянного ношения сдавливающего грудную клетку устройства в течение до двух лет.
Редкие врожденные деформации грудной клетки
К редким врожденным деформациям грудной клетки относятся реберно-мышечный дефект (Синдром Поланда), дефекты грудины (расщепление и раздвоение грудины), синдром Куррарино - Сильвермана. В литературе об этих пороках имеются единичные сообщения и M. Ravith считает, что они составляют примерно 2% от всех ДГК.
Реберно-мышечный дефект - Синдром Поланда
Синдром Поланда (СП) представляет собой комплекс пороков, включающий отсутствие большой и малой грудной мышц, синдактилию, брахидактилию, ателию (отсутствие соска молочной железы) и/или амастию (отсутствие самой молочной железы), деформацию или отсутствие нескольких ребер, отсутствие волос в подмышечной впадине и снижение толщины подкожно-жирового слоя. Отдельные компоненты этого синдрома впервые были описаны Lallemand LM (1826) и Frorier R (1839). Однако назван он по имени английского студента-медика Alfred Poland, который в 1841 году опубликовал частичное описание данной деформации. Полную характеристику синдрома в литературе впервые опубликовал Thompson J в 1895 году.
СП встречается с частотой 1:30000 - 1:32000 новорожденных и в 80% случаев бывает правосторонним. При левостороннем варианте иногда отмечаются различные проявления обратного расположения внутренних органов, от декстракардии до полной формы situs viscerum inversus. Деформация грудной клетки при СП варьирует от легкой гипоплазии до аплазии реберных хрящей или целых ребер на стороне поражения.
Лечение СП - сложное в техническом плане оперативное вмешательство. Оно преследует три цели: устранить дефект ребер и восстановить костный каркас, ликвидировать западение гемиторакса, создать правильные анатомические взаимоотношения мягких тканей с моделированием соска и молочной железы.
В 1961 году Sulaama M. с соавт. привел 5 наблюдений СП. У 4 больных была выполнена пластика реберными трансплантатами, взятыми субпериостально из окружающего региона с мышечной пластикой (Рис. 4). У одного больного с тотальным отсутствием двух ребер, после субпериостальной мобилизации, ребро над дефектом пересечено у проксимального конца, а ребро, лежащее под дефектом - у дистального. Свободные края ребер скреплены как мост над дефектом (Рис. 5).
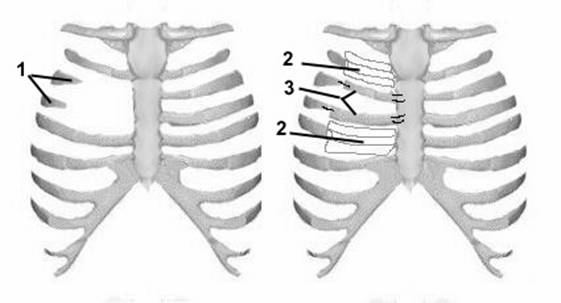
Рис. 4. Схема операции Sulaama 1 при синдроме Поланда.
1. - дефект ребер, 2. - оставшаяся после резекции хрящей надхрящница, 3. - перемещенные аутотрансплантаты.
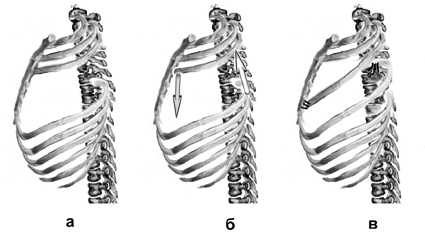
Рис. 5. Схема операции Sulaama 2 при синдроме Поланда.
а. - вид до операции; б. - перемещение ребер (направление показано стрелками); в - вид после операции.
Ravitch M. использовал для реконструкции расщепленные реберные трансплантаты с тефлоновым покрытием. Urschel HC в дополнение к реберным трансплантатам применял лоскуты из широчайшей мышцы спины. Haller JA писал, что сложная деформация грудной стенки требует вмешательства в раннем детском возрасте для замещения отсутствующих ребер и устранения парадоксального движения передней поверхности груди с образованием легочной грыжи. Для стабилизации грудной стенки, использовались аутогенные трансплантаты ребра и силиконовая протезная ткань для замены отсутствующей эндоторакальной фасции. Восстанавливая физиологическую функциональность, этот метод абсолютно не устраняет косметический дефект в следствие отсутствия большой и иногда малой грудных мышц. Однако сам автор отмечает, что применение силикона не дает хороших результатов в детском возрасте и приводит к ряду осложнений. Единственной методикой, позволяющей одномоментно устранить дефект ребер и косметические недостатки по мнению автора является применение реберных аутотрансплантатов с одномоментной пластикой частью широчайшей мышцей спины. У трех пациентов 10, 14, и 16 лет, оперированных по данной методике, получены хорошие результаты.
Г.А. Баиров привел описание 16 больных с СП, оперированных в возрасте от 4 до 11 лет. Среди его пациентов было 8 девочек и 8 мальчиков. Техника операции по Г.А. Баирову заключается в следующем: косым разрезом через место максимального западения по ходу межреберий с поворотом кверху у грудины обнажают грудино-реберный комплекс. Выделяют концы пораженных ребер. Из выше- и нижележащих ребер выкраиваются костные трансплантаты, которые вместе с надкостницей перемещаются в место дефекта и подшиваются к концам поврежденных ребер с одной стороны и к грудине с другой (Рис. 6).
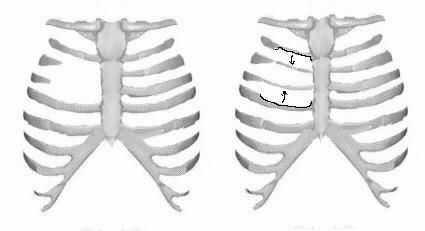
Рис. 6. Схема операции при синдроме Поланда по Г.А. Баирову
У 2 больных с целью коррекции деформации проводили за ребра тракционные нити, которые фиксировали на шине Маршева с небольшой тягой. У одного больного с большим реберным дефектом использован аллотрансплантат из большеберцовой кости. Результаты операций признаны хорошими.
Врожденная расщелина грудины
Врожденная расщелина грудины (ВРГ) - редкая патология. При данной аномалии обычно отсутствуют пороки сердца, грудина расщеплена частично или полностью, а перикард, так же, как и кожа, покрывающая грудину, интактны. Частичный дефект грудины обычно локализуется в верхней ее части и в области рукоятки, в противоположность торакальной и торакоабдоминальной эктопии сердца, при которых расщеплена преимущественно нижняя часть грудины. У большинства больных при неполном расщеплении грудины нижняя ее треть и мечевидный отросток сохранны. Помимо выраженного косметического дефекта, расщепленная грудина не выполняет и защитной функции. Передняя поверхность сердца и магистральные сосуды оказываются лежащими непосредственно под кожей, что несомненно представляет определенную опасность для жизни ребенка, учитывая высокий уровень детского травматизма.
В литературе описано 5 типов ВРГ (Рис. 7): 1. Расщепление только рукоятки грудины. 2. Расщепление рукоятки и верхней трети тела грудины (U-образная форма). 3. Субтотальное расщепление грудины (V-образная форма). 4. Тотальное расщепление грудины. 5. Расщепление нижней трети грудины и мечевидного отростка.
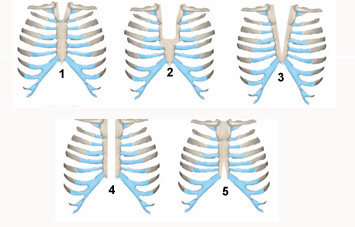
Рисунок 7. Типы расщелин грудины по Г.А. Баирову.
Имеется два классических метода закрытия срединного дефекта. Метод Longino L состоит в сшивании по средней линии рудиментов грудины после их частичного краевого иссечения (Рис 8). Эта операция применяется у детей раннего возраста, когда грудная клетка податлива, достаточно пластична, и половины расщепленной грудины могут быть соединены вместе без трудностей.
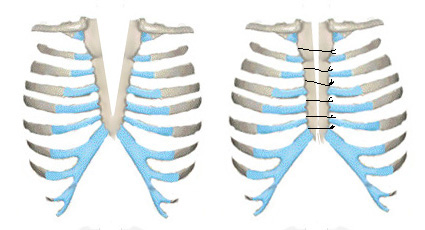
Рис. 8. Схема операции Longino при ВРГ.
Торакопластика по Sabiston отличается от предыдущей тем, что в дополнение к частичному краевому иссечению и сшиванию частей грудины, выполняется парастернальная косая субнадхрящничная хондротомия для увеличения (расширения) размеров грудной клетки и предотвращения сдавления внутренних органов (Рис. 9).
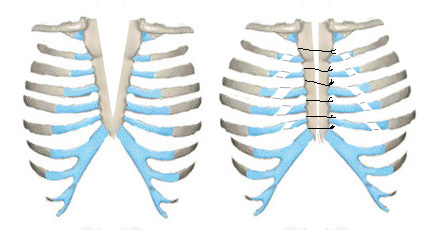
Рис. 9. Схема операции Sabiston при ВРГ.
Наряду с этим существует ряд модификаций. Knox L. при U-образной форме расщелины предложил резецировать горизонтальную (нижнюю) часть грудины, а затем укладывать ее для повышения прочности сверху образованной вновь из двух частей грудины (Рис. 10). По такой методике оперирован один больной с хорошим результатом.
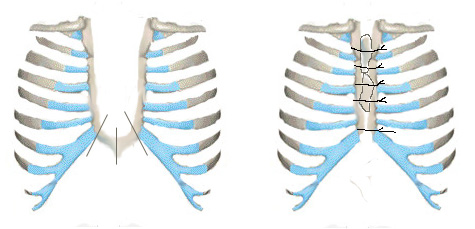
1 2
Рис. 10. Схема операции Knox L. при ВРГ. 1. - линии рассечения горизонтальной ветви грудины, 2. - аутотрансплантаты на грудине.
Г.А. Баиров опубликовал результат хирургического лечения 11 больных в возрасте от 1 мес. до 7 лет. Показаниями к операции по мнению Г.А. Баирова являются: парадоксальные маятникообразные движения органов средостения, приводящие к нарушениям кровообращения и венозному застою, нарушения дыхания, отсутствие костной защиты для сердца, легких и магистральных сосудов, увеличение дефекта с возрастом, косметический недостаток. У детей в возрасте до 1 месяца жизни Г.А. Баиров выполняет только сшивание рудиментов грудины по Longino. В более позднем возрасте проводилась операция типа Sabiston, дополняемая отсечением и перекрестной фиксацией mm. sternoclaidomastoideus к грудине (Рис. 11). Valla JS предложил в дополнение к первому методу пластики отсепаровывать надкостницу с соединенных частей грудины и фиксировать ее на противоположной стороне.
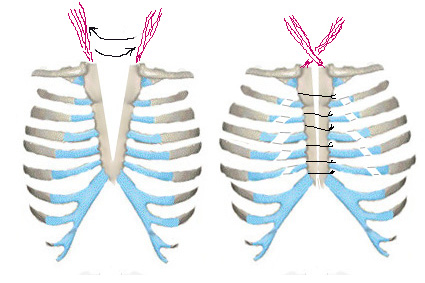
Рис. 11. Схема операции по Г.А. Баирову при ВРГ.
Основным недостатком при выполнении всех описанных выше операций, особенно у детей старшего возраста, является в той или иной степени уменьшение объема грудной клетки, особенно при значительном диастазе между частями расщепленной грудины. Несложные математические расчеты показывают, что при устранении диастаза 5 см. объем грудной клетки у ребенка 5 лет уменьшается примерно на 400 мл3. Хотя несомненно высокие компенсаторные возможности детского организма помогают больным справляться с возросшим внутригрудным давлением, но это тем не менее осложняет течение послеоперационного периода. Сформированная из расщепленных частей грудина тоньше и менее прочна, чем в норме. Это обстоятельство определенно сказывается на функциональном результате лечения.
Синдром Куррарино - Сильвермана
Синдром Куррарино - Сильвермана (СКС) заключается в раннем синостозе между составляющими частями грудины. В результате этого грудина развивается относительно меньших размеров, чем в норме. И как следствие - возникает деформация всего костного каркаса грудной клетки, чаще по типу комбинированной (сочетание килевидной деформации грудины с западением реберных дуг). Реберные дуги длиннее, чем в норме, и подходят к нижней части грудины под очень острым углом. Мечевидный отросток смещен кзади, в сторону средостения. Иногда этот синдром сочетается с врожденными пороками сердца.
Первое описание хирургической коррекции данного вида ДГК привел Ravitch M. в 1952 году. Он рассматривал СКС как вариант килевидной деформации грудной клетки и предложил оригинальную методику его коррекции. С тех пор об этой патологии в литературе встречаются единичные сообщения. С 1966 года по 1999 год в базе данных Medline нашлось только три литературных источника, в которых описывается этот синдром и методы его оперативной коррекции. Chidambaram B. описал 5 больных с СКС и врожденными пороками сердца. У всех больных имелась выраженная ДГК. К сожалению в данной статье основной упор делается на лечение пороков сердца, совсем не упоминая о коррекции ДГК. В следующей статье Mehta AV так же приводит данные о лечении пороков сердца у больных с СКС. И лишь в одной статье Shamberger RC, Welch KJ описали 5 больных, оперированных по поводу данного синдрома. Авторы применяли резекцию реберных хрящей со 2 по 7, поперечную клиновидную резекцию грудины с последующим ушиванием стернотомного разреза прочным шелком. Никакой дополнительной фиксации грудины не выполнялось. Отдаленные результаты не описываются.
Приобретенные деформации
Приобретенные деформации грудной клетки (ПДГК) - это искривления грудины и ребер, возникшие в следствие внешних воздействий на организм ребенка (воспалительные заболевания, травмы, хирургические операции и т.д.). Чаще всего об этом типе ДГК упоминается как об осложнении после торакопластик по поводу различного рода врожденных деформаций и кардиологических операций. Обращает на себя внимание то, что всеми авторами этот вид ДГК не выделяется в отдельную проблему и подход к их лечению вполне стандартный.
Деформации после перенесенных гнойных заболеваний грудной полости и грудной стенки
Эти деформации являются осложнением запущенных воспалительных процессов, вызванных патогенными микроорганизмами. Ю.Ф. Исаков с соавторами описали 15 больных с хроническими эмпиемами. У всех этих больных имелись значительные деформации грудной клетки, заключающиеся в резком уменьшении ее окружности на стороне поражения, сужении межреберных промежутков, сколиозе грудного отдела позвоночника. У 4 из них так же имелись деформации ребер в следствие остеомиелита. По данным авторов, эти 15 больных составили 2,8% от общего числа детей с бактериальными формами деструкций легких. Подобного рода ДГК в настоящее время встречаются крайне редко, что объясняется эффективностью современных антибактериальных препаратов.
Посттравматические деформации
Травмы грудной клетки у детей встречаются довольно часто. По данным Н.Г. Дамье травмы грудной клетки составляют 3,4% всех травм у детей. В силу мобильности и мягкости костного каркаса они легко поддаются коррекции в остром периоде травмы. Переломы ребер у детей редко приводят к возникновению ДГК. Чаще посттравматические деформации возникают после переломов рукоятки и тела грудины. Подобные ДГК редко приводят к выраженным косметическим дефектам и чаще всего не требуют оперативной коррекции. Однако Norotte G приводит описание 14-летнего пациента с поперечным переломом тела грудины, у которого через два месяца после травмы появилась деформация грудной клетки по типу ВДГК. По поводу чего ему была выполнена корригирующая операция.
Рецидивы после торакопластик по поводу различного рода врожденных ДГК
Возникновение рецидивов напрямую связано со степенью деформации, наличием сопутствующей патологии, возрастом больных, тяжестью оперативного вмешательства и способа торакопластики. Учитывая довольно частую встречаемость врожденных ДГК, особенно в сочетании с различными наследственными синдромами (Марфана или Эллерса-Данлоса), количество осложнений после оперативного их лечения так же остается на высоком уровне. Willital (1977) после выполнения 235 операций с применением пластины Paltia при анализе результатов через 4 года отметил 25% удовлетворительных и плохих результатов. Oelsnitz (1976) обследуя в отдаленном периоде 120 больных, оперированных по классической методике Ребайна, отметил хорошие результаты только у 83 (69,2%). Удовлетворительные и плохие результаты (30,8%) были обусловлены различными по степеням рецидивами деформации. Sbokos (1975) указывают на рецидивы ДГК после торакопластики по Ребайну в 15% случаев. Отмечено, что если для фиксации грудины используют спицы Киршнера, рецидивы возникают в 32% случаев (Дольницкий, 1978). Если суммировать данные литературы о результатах торакопластик с применением металлических фиксаторов, можно отметить, что удовлетворительные и плохие результаты получены в 23,8% случаев. Наибольшим опытом выполнения торакопластик с фиксацией грудины костными трансплантатами располагают Krause и Papiow (1977). Авторы выполнили 87 операций у детей в возрасте от 2 до 15 лет. Отдаленные результаты отслежены у 33 больных и лишь в 41% получен хороший результат. В 48% отмечен удовлетворительный результат. А у 4 больных (3,5%) имелся выраженный рецидив деформации. После торакопластик без применения специальных фиксаторов так же возникают рецидивы. Ravitch M. (1977) отмечал 20% неудовлетворительных результатов после своих операций, Pena (1981) и Ottolenghi (1982) - 15% и 20% соответственно. Robicsek (1974) несколько модифицировал операцию Ravitch M., но тем не менее получил 31% различной степени рецидивов. Haller (1978) выполнил 254 операции по методике Ravitch M. У 32% возникли рецидивы деформации. И лишь 10 детей подверглись коррекции рецидива. Суммарные данные, приведенные в литературе, показывают, что после торакопластик без применения фиксаторов, рецидив возникает у 19,9% больных.
(с) А.В. Виноградов 2004 г.